BƯỚC ÐẦU ÁP DỤNG KỸ THUẬT NỘI SOI SAU PHÚC MẠC NGÃ HÔNG LƯNG TRONG MỔ CẮT CHÓP NANG THẬN VÀ SẠN NIỆU QUẢN ÐOẠN TRÊN
Bs Nguyễn Văn Hiệp * Bs Nguyễn Phúc Cẩm Hoàng ** Bs Phạm Phú Phát *** Bs Nguyễn Văn Ân ** Bs Nguyễn Ngọc Tiến ** Bs Ðào Quang Oánh **** Bs Nguyễn Tế Kha ** Bs Nguyễn Hoàng Ðức **
* Bác sĩ Phó Giám Ðốc, Trưởng Khối Niệu bệnh viện Bình Dân
** Bác sĩ khoa Niệu B bệnh viện Bình Dân
*** Bác sĩ khoa Niệu A bệnh viện Bình Dân
**** Bác sĩ Trưởng khoa Niệu B bệnh viện Bình Dân
TÓM LƯỢC:
Mục tiêu: phẫu thuật nội soi ít xâm lấn là khuynh hướng phát triển chung của phẫu thuật, ngành niệu khoa cũng không là ngoại lệ. Tuy nhiên, niệu khoa có điểm đặc thù là phẫu thuật đại đa số ở vùng sau phúc mạc nên phát triển phẫu thuật nội soi vùng sau phúc mạc là hướng đi thích hợp và nhiều triển vọng. Tại Khoa-Bộ môn Niệu bệnh viện Bình Dân đã phát triển phẫu thuật nội soi ổ bụng từ khoảng đầu năm 2001 và nội soi sau phúc mạc vùng hông lưng từ tháng 8 / 2002. Bài viết này nhằm tổng kết các trường hợp nội soi sau phúc mạc vùng hông lưng mà bước đầu chúng tôi đã áp dụng trong điều trị ngoại khoa nang thận và sạn niệu quản đoạn trên.
Tư liệu và phương pháp nghiên cứu: chúng tôi có hai nhóm bệnh nhân: nhóm 17 bệnh nhân nang thận có triệu chứng và nhóm 36 bệnh nhân sạn niệu quản đoạn trên có chỉ định can thiệp. Nhóm nang thận được áp dụng kỹ thuật này từ 8/2002 và nhóm sạn niệu quản đoạn trên từ 3/2003, thời điểm tổng kết là cuối tháng 8/2003. Trên cả hai nhóm này đều áp dụng chung kỹ thuật vào vùng sau phúc mạc vùng hông lưng sau khi bơm túi nước tách vùng hông lưng và bơm hơi CO2 để tạo khoảng trống làm việc, dùng 3 hoặc 4 trocar với trocar cho ống kính nội soi nằm phía trên mào chậu và trên đường nách giữa, 2 trocar làm việc trên đường nách sau. Ðánh giá kết quả theo 2 nhóm riêng biệt ngay trong thời gian nằm viện hậu phẫu.
Kết quả: trên 17 bệnh nhân nang thận có tuổi trung bình 51,9, có 6 nam và 11 nữ, 7 nang bên phải và 10 nang bên trái. Kích thước nang trung bình là 66,6mm với 6 nang cực trên, 1 nang cực giữa, 9 nang cực dưới, 1 nang cạnh bể thận. Thể tích túi nước bơm trung bình là 443ml, chủ yếu dùng 3 trocar, chỉ 2 trường hợp dùng 4 trocar. Hai trường hợp tìm nang lúc mổ khó vì nang cực trên ở mặt trước và nang cực dưới rất lớn. Thời gian mổ trung bình là 99,7 phút. Thời gian có lại nhu động ruột sau mổ là 1,54 ngày; thời gian rút ống dẫn lưu là 2,9 ngày; thời gian nằm viện sau mổ: 3,92 ngày. Có 3/17 trường hợp (17,6%) phải chuyển mổ hở, đều là các nang thận cực trên và trong thời gian đầu. Biến chứng sau mổ chỉ có 1 trường hợp nhiễm trùng vết đặt trocar. Ba mươi sáu bệnh nhân sạn niệu quản đoạn trên có tuổi trung bình 46,6, có 17 nam và 19 nữ, mổ lấy ra 21 sạn bên phải và 16 sạn bên trái với 37 sạn trên 36 bệnh nhân . Vị trí sạn: khúc nối bể thận-niệu quản: 7 ; mỏm ngang LIII: 10 ; mỏm ngang LIV: 5 ; giữa L III-LIV: 12 ; giữa LIV-LV: 2 . Kích thước sạn trung bình là 16,56 mm. Phim hệ niệu có cản quang có 3 trường hợp thận ứ nước độ I, 27 thận ứ nước độ II, 3 thận ứ nước độ III, 3 trường hợp không rõ; 20 trường hợp chức năng thận tốt, 11 chức năng trung bình và 5 chức năng thận xấu. Hai trường hợp đầu có đặt thông niệu quản trước mổ. Thể tích túi nước bơm là 387ml; dùng 3 trocar trong 28 trường hợp, dùng 4 trocar trong 8 trường hợp. Cắt xẻ niệu quản chủ yếu bằng dao lạnh, chỉ 2 trường hợp xẻ bằng dao nóng, khâu lại niệu quản từ 1-3 mũi. Ba trường hợp có đặt lưu thông niệu quản khi mổ. Thời gian mổ trung bình: 105,4 phút. Bệnh nhân có nhu động ruột lại sau 1,78 ngày; thời gian dùng thuốc giảm đau sau mổ: 4,4 ngày; rút ống dẫn lưu sau 5,2 ngày; nằm viện sau mổ: 5,47 ngày. Có 4 / 36 trường hợp (11,1%) chuyển mổ hở trong đó một do làm thủng phúc mạc tìm không thấy niệu quản, một do chảy máu do tổn thương tĩnh mạch sinh dục, một do tăng cao thán khí ( CO2) trong máu, một do bệnh nhân mập. Tai biến khi mổ: 2 tăng áp suất khí CO2 máu lúc mổ trong đó 1 trường hợp phải chuyển mổ hở, 1 trường hợp tổn thương tĩnh mạch sinh dục gây chảy máu phải chuyển mổ hở. Thời kỳ hậu phẫu có 5/ 32 trường hợp (15,6%) phải đặt thông JJ niệu quản và đặt sau mổ 6,8 ngày vì xì nước tiểu nhiều. Các biến chứng khác gồm: 1 trường hợp tràn khí dưới da bụng, 1 nhiễm trùng vết đặt trocar.
Kết luận: trong bước đầu áp dụng kỹ thuật nội soi sau phúc mạc vùng hông lưng, kết quả trên là đáng khích lệ với tỉ lệ thành công là 86,8% ( 46 / 53 trường hợp ), tỉ lệ chuyển mổ hở là 13,2% ( 7 / 53 trường hợp ), tỉ lệ biến chứng sau mổ tương đối ít. Vấn đề tổ chức ê kíp mổ nội soi thành thạo nhịp nhàng và nâng cao kỹ năng thao tác của phẫu thuật viên có ý nghĩa rất quan trọng trong tỉ lệ thành công chung. Phẫu thuật cắt chóp nang thận và cắt mở niệu quản đoạn trên lấy sỏi là tương đối dễ thực hiện, khi đã thao tác thành thục chúng tôi sẽ hướng đến các phẫu thuật phức tạp hơn như tạo hình khúc nối bể thận-niệu quản, cắt thận đơn giản, cắt tuyến thượng thận, cắt thận rộng,.....
INITIAL APPLICATION OF LAPAROSCOPIC RETROPERITONEOSCOPY FOR RENAL CYSTS UNROOFING AND UPPER URETEROLITHOTOMY
ABSTRACT:
Objectives:Minimally-invasive endoscopic procedures is the current trend in surgery, including urology. Nevertheless, urology has the characteristic of operations mainly in the retroperitoneum, hence, retroperitoneoscopy is the appropriate and promising approach. At the Department of Urology of Binh Dan hospital, we have developed laparoscopy since the beginning of year 2001 and laparoscopic retroperitoneoscopy since August 2002. This paper is to summarize the operations for renal cysts and upper ureteral calculi using the flank retroperitoneoscopic approach.
Materials and method: we had two groups of patients: 17 patients with symptomatic renal cysts and 36 patients with upper ureteral calculi not responding to medical treament. The renal cysts group operated since August 2002 and the ureteral stones group operated since March 2003, the time of closing is by the end of August 2003. In these two groups we applied the same technique of entering the retroperitoneum in the flank region by using an expanding balloon and insufflation of carbon dioxide to create a working space. We used 3 to 4 trocars with the trocar for laparoscope placed over the iliac crest, in the mid-axillary line, 2 working trocars in the posterior axillary line. Assessment of outcome performed in two separate groups right in the post-op period.
Results:in 17 patients with renal cysts: mean age of 51.9 with 6 males and 11 females, 7 on the right and 10 on the left-hand side. Average diameter of cysts is of 66.6mm with 6 upper-pole cysts, 1 mid-pole cyst , 9 lower-pole cysts, and 1 parapelvic cyst. Mean balloon inflation: 443 ml, using mainly 3 trocars, 4 trocars in only two cases. In two cases the detection of renal cyst was difficult because one of upper-pole position, anterior surface and one giant lower pole cyst. Mean operation time: 99.7 minutes. Post-op bowel movements in 1.54 days; removal of drain in 2.9 days; post-op hospital stay: 3.92 days. In 3 / 17 cases (17.6%) did we resort to lumbotomy, all of which were upper-pole cysts and in initial phase of the learning curve. Post-op complications were minimum: only 1 infection at the trocar site. Thrity six patients with upper ureteral stones have the average age of 46.6, with 17 males and 19 females, 21 ureteral stones removed on the right-hand side and 16 ureteral stones on the left-hand side with 37 stones for 36 patients. Stone sites: 7 UPJ stones, 10 LIII stones, 5 LIV stones, 12 L III-IV stones, and 2 LIV-V stone. Mean stone size: 16.56mm. IVU revealed 3 mild hydronephrosis, 27 moderate hydronephrosis, 3 severe hydronephrosis, 3 of unknown; 20 cases with good renal function, 11 with fair renal function, and 5 with poor renal function. In 2 initial cases was a ureteral catheter placed pre-operatively. Mean balloon inflation: 387ml. Three trocars were used in 28 cases, and 4 trocars in 8 cases. We performed ureterolithotomy using a cold knife, in only 2 cases did we use a hot one. We put one to three stitches for ureteral repair. In 3 cases did we place an indwelling ureteral catheter. Mean operation time: 105.4 minutes. Post-op bowel movements in 1.78 days; post-op analgesic administration time: 4.4 days; removal of drain in 5.2 days; post-op hospital stay: 5.47 days. In 4 / 36 cases ( 11.1%) did we resort to lumbotomy in which one was caused by peritoneal penetration and ureter not found, one severe haemorrhage because of gonadal vein injury, one severe intraoperative hypercarbia, and one because of obesity. Intra-operative incidence: two intraoperative hypercarbia of which one lead to lumbotomy, one haemorrhage by gonadal vein injury leading to lumbotomy. In post-op period, 5 / 32 cases (15.6%) needed placement of a ureteral stent at 6.8 days because of urine leakage. Other complications comprise: one subcutaneous emphysema, one infection at the trocar site,
Conclusions: in the initial application of laparoscopic retroperitoneoscopy, these results appear encouraging in terms of good success rate: 86.8% ( 46 / 53 cases ), acceptable lumbotomy rate: 13.2% ( 7 / 53 cases), complications in post-op period were quite few. Organizing a skilled and harmoneous laparoscopic team and improving the surgeons competence are very important for gross success rate. The renal cysts unroofing and ureterolithotomy are easy-to-do procedures, when expert we will move towards more sophisticated procedures such as UPJ reconstruction, simple nephrectomy, adrenalectomy, radical nephrectomy,.....
I. ÐẶT VẤN ÐỀ:
Phẫu thuật nội soi ổ bụng có hai ngã vào: ngã xuyên phúc mạc và ngã sau phúc mạc. Phẫu thuật niệu khoa có đặc điểm là can thiệp chủ yếu ở vùng sau phúc mạc nên việc áp dụng phẫu thuật nội soi qua ngã sau phúc mạc ngoài những ưu điểm tránh tiếp xúc trực tiếp với các cơ quan trong ổ bụng nó còn là đường vào trực tiếp và quen thuộc đối với các bác sĩ niệu khoa. Tại Khoa-Bộ môn Niệu bệnh viện Bình Dân đã bắt đầu thực hiện phẫu thuật nội soi ổ bụng từ đầu năm 2001 [ 31 ] bằng ngã qua phúc mạc trong phẫu thuật bướu tuyến thượng thận, nang thận, dãn tĩnh mạch tinh, sỏi niệu quản... với kết quả đáng khích lệ. Từ tháng 8 năm 2002 chúng tôi bắt đầu thực hiện nội soi sau phúc mạc vùng hông lưng để cắt chóp nang thận [25] và sau đó là cắt xẻ niệu quản đoạn trên lấy sạn. Nội soi sau phúc mạc vùng hông lưng còn có thể giải quyết nhiều bệnh lý khác ở đường tiểu trên nhưng đòi hỏi kỹ thuật, kinh nghiệm, và dụng cụ nội soi phức tạp mà chúng tôi chưa thể thực hiện trong hoàn cảnh hiện tại. Bài viết này nhằm tổng kết các trường hợp nội soi sau phúc mạc vùng hông lưng để cắt chóp nang thận đơn độc và cắt mởniệu quản đoạn trên lấy sạn mà chúng tôi đã thực hiện trong vòng một năm từ tháng 8 / 2002 đến 8 / 2003.
II. TỔNG QUAN:
Lịch sử: [17 , 27 ]
Năm 1969, Bartel thực hiện lần đầu tiên thực hiện nội soi sau phúc mạc với máy nội soi trung thất. Năm 1974, Sommerkamp sinh thiết thận bằng kỹ thuật nửa mở (semi open) dùng máy soi hông lưng (lumboscope). Whickham (1979) lần đầu tiên bơm hơi vùng sau phúc mạc để cắt mở niệu quản lấy sạn qua nội soi sau phúc mạc với một máy nội soi ổ bụng tiêu chuẩn. Kaplan và cộng sự (1979) nội soi sau phúc mạc ở chó dùng khí nitrous oxide. Wickham và Miller báo cáo nội soi sau phúc mạc ở tử thi bơm khí CO2 .
Hald và Ramussen (1980) thực hiện nội soi vùng chậu sau phúc mạc trong những trường hợp ung thư bàng quang và tiền liệt tuyến. Mazeman (1986) và Wurtz (1985) báo cáo kinh nghiệm nạo hạch chậu-bịt ngã sau phúc mạc.
Eshghi và cộng sự (1985) dùng máy soi ổ bụng để theo dõi một trường hợp lấy sạn thận san hô qua da trên một trường hợp thận lạc chỗ ở vùng chậu. Weinberg và Smith (1988) cắt thận qua nội soi qua da ở heo bằng cách hút chủ mô thận qua đường mở thận ra da với một máy hút siêu âm nội soi (CUSA) sau khi lấp mạch động mạch và tĩnh mạch thận. Meretyk và cộng sự (1992) báo cáo một trường hợp gắp vật lạ ở vùng sau phúc mạc qua một đường hầm qua da. Mặc dù Clayman và cộng sự thực hiện cắt thận qua nội soi sau phúc mạc trong buổi đầu nhưng sau đó họ lại ủng hộ ngã qua phúc mạc. Việc Gaur (1992) [ 14 ] mô tả kỹ thuật nội soi sau phúc mạc với một bong bóng để làm nở rộng khoảng sau phúc mạc đã mở ra chân trời mới trong nội soi ổ bụng trong niệu khoa.
Tại Việt Nam: lần đầu tiên, Lê Ðình Khánh [23] báo cáo 7 trường hợp phẫu thuật nội soi sau phúc mạc điều trị sỏi niệu quản vào tháng 3/ 2002, sau đó Ðoàn Trí Dũng [13] báo cáo 14 trường hợp sạn niệu quản vào tháng 3/ 2003.
Chỉ định nội soi sau phúc mạc:
Theo Gaur [17 ] thì tất cả các phẫu thuật trên tuyến thượng thận, thận, bể thận, niệu quản, bọng đái, và tiền liệt tuyến đều có thể thực hiện qua ngã nội soi sau phúc mạc.
Trong cắt mở lấy sạn(lithotomy): có thể mở thận lấy sạn, mở bể thận, mở niệu quản lấy sạn nếu không có điều kiện tán sỏi ngoài cơ thể, nội soi niệu quản tán sạn, hay lấy sỏi
qua da hay khi các biện pháp trên thất bại. Chỉ định thường là sạn lớn và cứng ở bể thận ngoại xoang, sạn dính kẹt (chronically impacted) ở niệu quản đoạn trên,sạn niệu quản và có hẹp niệu quản, sạn trong túi ngách đài thận, hay trong đài thận giãn với chủ mô thận bên trên giãn mỏng [17,18]. Cũng theo Gaur [18] thì sạn niệu quản càng khó điều trị bằng tán sỏi ngoài cơ thể hay nội soi niệu quản thì càng dễ với nội soi sau phúc mạc vùng hông lưng.
Theo điều tra của Hiệp hội Niệu khoa nước Pháp trong 8 năm từ 1991-1998 trên 5532 bệnh nhân được mổ nội soi ổ bụng bởi 93 ê kíp [1] thì khoảng 20% phẫu thuật là qua ngã sau phúc mạc và 80% qua ngã xuyên phúc mạc. Các phẫu thuật thường làm qua ngã sau phúc mạc là cắt thận đơn giản, cắt thận tận gốc, và cắt bỏ tuyến thượng thận. Các phẫu thuật qua ngã xuyên phúc mạc là cắt thận tận gốc, tạo hình khúc nối bể thận-niệu quản, phẫu thuật sa sinh dục, Burch, nạo hạch chậu-bịt, cắt tiền liệt tuyến tận gốc, cắt cột tĩnh mạch tinh, cũng như sạn bể thận, sạn niệu quản. Có vẻ như là trong phẫu thuật đường niệu dưới thường dùng ngã xuyên phúc mạc còn ở đường niệu trên thì có tác giả thích ngã sau phúc mạc có tác giả thích ngã xuyên phúc mạc.
Cơ thể học giải phẫu của hố thận trong nội soi sau phúc mạc vùng hông lưng [ 2, 22 ]:
Tiếp cận khoang sau phúc mạc bằng cách dùng ngón tay bóc tách ở khoang Grynfelt nằm giữa khối cơ thắt lưng cùng (sacro-lombaire) và cơ chéo trong. Thủ thuật này bóc tách hố thận bằng cách tách dần cân thành (fascia parietalis) khỏi cân quanh thận sau (Zuckerkandle fascia) và phúc mạc. Vô trong cân thành bao phủ mặt sâu của cơ thành bụng và cơ vuông thắt lưng đi theo cân chậu (fascia iliaca) bao phủ cơ thăn (psoas). Phía trước cơ thăn và ở ngang mức hố thận, cân chậu dính với cân Zuckerkandle, bao bọc hố thận ở sau và ở trong. Do đó cơ thăn là ranh giới trong khi bóc tách hố thận bằng ngón tay. Ở phía ngoài, ngón tay bóc tách đi theo giữa cân thành và cân nón bên (lateroconal fascia) là do sự dính lại của hai lá cân quanh thận trước và sau. Dùng ngón tay đẩy cân nón bên bằng cách đi theo sát cân thành sẽ giúp ngón tay luôn ở khoang cạnh thận mà không làm lủng phúc mạc. Việc tách bằng ngón tay trong khoảng bóc tách vô mạch nằm giữa cân Zuckerkandle và cân thành và đặt bệnh nhân ở tư thế nằm nghiêng cổ điển cho phép một đường vào sau phúc mạc đủ rộng. Bóc tách bằng ngón tay phía sau đường nách sau giúp tránh làm lủng phúc mạc vì chỗ lật của phúc mạc sau nằm trước đường nách sau.
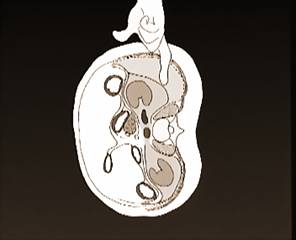 |
Nhận biết cơ thăn (psoas) là thì căn bản của phẫu thuật, nó giúp tiếp cận cuống thận nằm ngay đối diện. Khi ở bờ ngoài của cơ thăn phẫu thuật viên sẽ hoặc là đi thẳng vào hố thận băng qua trước cân chậu để vào lớp mỡ quanh cuống thận hay là dùng dụng cụ, dưới quan sát trực tiếp, tiếp tục bóc tách hố thận bằng cách lấy đi một phần cân chậu để phơi trần cơ thăn. Trong trường hợp cắt thận tận gốc do ung thư cần lấy đi toàn bộ hốc thận, cần phải bóc tách cân chậu tối đa trước khi xẻ vào nó để vào cuống thận. Trong cắt thận đơn giản sẽ xẻ một đường dọc dài ở phần trong cân Zuckerkandle để thấy niệu quản và mạch máu sinh dục nằm ở trong hốc thận.
|
III. TIÊU CHUẨN CHỌN BỆNH VÀ PHƯƠNG PHÁP THỰC HIỆN:
1. Tiêu chuẩn chọn bệnh:
1.1. Bệnh nhân nang thận: bệnh nhân nang thận có kích thước 50 mm có triệu chứng, không có đợt nhiễm trùng nang thận mới đây ( < 1 tháng ).
1.2. Bệnh nhân sạn niệu quản: bệnh nhân sạn niệu quản lưng từ vùng khúc nối bể thận-niệu quản (bể thận ngoài xoang) đến trên mào chậu, thường là sạn niệu quản lưng dính kẹt (impacted) không đáp ứng điều trị nội và tán sỏi ngoài cơ thể (ESWL). Những bệnh nhân đã có mổ trước ở vùng hông lưng bên có sạn bị loại trừ [18 ].
2. Phương pháp thực hiện:
2.1. Xét nghiệm tiền phẫu: công thức máu, đường huyết, chức năng thận, chức năng đông máu toàn bộ, ECG, X quang phổi, HIV test nhanh, xét nghiệm nước tiểu: tổng phân tích nước tiểu, cấy nước tiểu làm kháng sinh đồ.
2.2. Chẩn đoán hình ảnh: siêu âm bụng tổng quát và chụp thận cản quang đường tĩnh mạch (UIV). Trên UIV, những trường hợp thận ứ nước độ 3 hoặc ứ nước mà thận giãn lớn hoặc chức năng thận trên UIV kém không bị loại trừ.
2.3. Không cần đặt thông mũi-dạ dày và thông tiểu ngay trước mổ .
2.4. Ðặt thông niệu quản trước mổ: trong sạn niệu quản,chúng tôi không chủ trương đặt thông niệu quản (dưới sạn) trước mổ hệ thống tuy trong hai ca đầu chưa có kinh nghiệm chúng tôi có làm vì sợ xì dò nước tiểu sau mổ.
2.5. Phẫu thuật nội soi sau phúc mạc vùng hông lưng:
2.5.1. Vô cảm: gây mê nội khí quản.
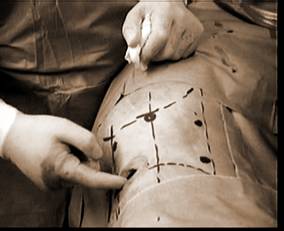
2.5.2. Tư thế bệnh nhân: bệnh nhân được đặt ở tư thế nằm nghiêng cổ điển với một gối được nâng cao ở eo lưng, bàn mổ được gấp khoảng 10-15o ở ngang mức háng. Bệnh nhân được cố định bởi 3 vùng tựa: vùng tựa ở xương mu, ở lưng, và ở mông. Dùng băng quấn lớn để tăng cường cố định bệnh nhân ở vùng háng.
2.5.3. Cách bóc tách vùng sau phúc mạc và đặt trocar:
Bóc tách vùng sau phúc mạc: rạch da ngay dưới đầu xương sườn 12 trên đường nách sau, dài khoảng 1.5-2 cm, tách cân cơ lưng (có thể cắt cơ bằng dao điện - mini lumbotomy), dùng ngón tay bóc tách khoang hông lưng trước như đã nêu (phần cơ thể học giải phẫu của hố thận....). Sau đó sẽ dùng bong bóng bơm nước theo kiểu của Gaur [13,15,16,17] đặt vào khoang cạnh thận sau. Bong bóng được làm bằng một găng mổ hoặc ngón tay găng cột vào một ống thông Nelaton, được bơm 400-500 ml Saline để bóc tách. Chúng tôi không có loại trocar bong bóng kiểu "PDB balloon, Origin Medsystems" [10]. Sau khi xì nước và lấy bong bóng ra chúng tôi đặt ngay trocar đầu tiên (sử dụng trocar Storz 10-mm hay loại trocar Versaport 5-12 mm, không cần đặt nòng) vào đường rạch da đầu tiên này, khâu bít kín đường rạch da quanh trocar, dùng chỉ vicryl 1-0 . Chúng tôi không có loại trocar "kín hơi" kiểu Origin Medsystems. Nối trocar này với đường dây hơi CO2 để bơm hơi sau phúc mạc đến 14 -15 mm Hg. Ðặt ống soi vào trocar này, có thể dùng đầu ống soi này, dưới quan sát trực tiếp qua màn hình, để đẩy tiếp những vùng mỡ cạnh thận để làm rộng thêm khoang làm việc. Sau đó sẽ đặt tiếp các trocar khác dưới quan sát trực tiếp dưới màn hình (xem vị trí đặt trocar và dụng cụ bên dưới). Chúng tôi không áp dụng cách đặt trocar "mù" với mũi trocar áp theo đầu ngón tay đặt bên trong hố thắt lưng như Abbou [2, 3].
2.5.4. Vị trí đặt trocar và dụng cụ: chúng tôi áp dụng cách phân bố các trocar theo Abbou [2, 3]: hai trocar làm việc ở đường nách sau cho người mổ chính (mà một là trocar đầu tiên), thường là một trocar 10-mm và 5-mm hoặc hai trocar 10-mm, qua đó người mổ sử dụng kéo điện và kềm phẫu tích; một trocar 10-mm ngay trên mào chậu trên đường nách giữa, đặt ống soi ở trocar này và giao cho người dụng cụ giữ ống soi đứng ở phía chân bệnh nhân; hai trocar dành cho người phụ đặt ở đường nách trước, thường dùng trocar 5-mm. Tối đa là 5 trocar nhưng trong phẫu thuật sạn niệu quản và nang thận chúng tôi chỉ cần 3-4 trocar với 2 trocar trên đường nách trước là tùy chọn. Cách phân bố vị trí trocar như vậy có vẻ hợp lý, dễ thao tác, dễ phối hợp giữa các thành viên kíp mổ hơn là cách đặt trocar có ống soi nằm giữa thẳng hàng với hai trocar làm việc như của Gaur [17,18 ] hay hình tam giác của Ballanger [ 6,7 ].
 |
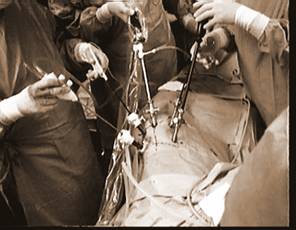 |
Vị trí các thành viên ê kíp mổ: phẫu thuật viên chính đứng ngay sau lưng bệnh nhân, người phụ một đứng đối diện, ở phía bụng bệnh nhân, và người dụng cụ viên (giữ camera) đứng phía mông bệnh nhân cùng bên phẫu thuật viên chính. Màn hình video đặt đối diện phẫu thuật viên,về phía đầu bệnh nhân, nếu có thêm một cái nữa sẽ đặt đối diện phụ một. Cách sắp xếp vị trí ê kíp mổ như vậy là khác với mô hình chuẩn của Gaur [19 ].
2.5.5. Cách đi vào hố thận và tìm niệu quản-thận: đầu tiên phải bám theo cơ thăn phía sau, đi theo cơ thăn về phía trong đến tối đa, vuông góc với trục của trocar dưới sườn của phẫu thuật viên. Ở giai đoạn này thường dùng một "hand-like retractor" để đẩy vén phúc mạc và Gerota. Khi mặt trước cơ thăn không thể đi xa hơn nữa thì sẽ xẻ cân phủ cơ thăn để vào khoang thắt lưng và tìm thấy các mốc giải phẫu như: tĩnh mạch sinh dục, niệu quản, tĩnh mạch chủ dưới và cuống thận.
2.5.6. Bóc tách niệu quản quanh chỗ sạn nằm, xẻ niệu quản gắp sạn: xẻ niệu quảnbằng dao lạnh, không có dao lạnh nội soi chuyên biệt kiểu "retractable endoknife" Cook Urological nên chúng tôi dùng một lưỡi dao mổ số 11, mũi nhọn, tra vào một kẹp mang kim đưa qua trocar 10-mm và cắt mở niệu quản sau khi dùng một kẹp endo-Babcock kẹp niệu quản ngay trên chỗ sạn nằm. Nạy sạn ra, gắp sạn ra ngoài bằng kềm nội soi qua trocar 10-mm. Kiểm tra sự thông thương của niệu quản bên dưới bằng cách luồn một thông thở oxy số 8 vào miệng xẻ niệu quản, bơm nước muối sinh lý vào ống thông. Khâu lại niệu quản bằng chỉ vicryl 4-0, mũi rời (1-3 mũi), cột nơ trong cơ thể. Vì có khâu niệu quản nên chúng tôi chủ trương giống như Gaur [15,16,18 ] là không đặt thông nòng niệu quản hệ thống hóa. Lau hay hút sạch vùng mổ và dẫn lưu khoang thắt lưng bằng ống thông thở oxy số 12 đặt qua trocar 5-mm phía mào chậu. Ðóng các lỗ trocar với khâu cân cơ ở lỗ trocar 10-mm.
2.5.7. Ðối với nang thận: phẫu tích vùng quanh nang, cắt mở nang hút nước, cắt chóp nang đến sát mép chủ mô thận lành, đốt cầm máu mép nang, đặt ống dẫn lưu như trong sạn niệu quản.
2.6. Theo dõi hậu phẫu: chúng tôi cho bệnh nhân nằm viện đến khi ống dẫn lưu khô hẳn để rút ống trươc khi cho xuất viện. Ghi nhận ngày bệnh nhân có lại nhu động ruột, mức độ đau và thời gian dùng thuốc giảm đau, ngày rút thông dẫn lưu (cũng là ngày xuất viện).
IV. KẾT QUẢ:
A. Bệnh nhân nang thận:
Trong thời gian từ tháng 8 / 2002 đến hết tháng 8 / 2003 chúng tôi đã thực hiện trên 17 bệnh nhân.
1. Bệnh nhân:
1.1. Tuổi:từ 36 - 66 tuổi. Trung bình: 51,9 tuổi.
1.2. Giới: Nam: 6 Nữ: 11
2. Nang ( Siêu âm , UIV ):
2.1. Vị trí: Nang cực trên: 6 Nang cực dưới: 9
Nang cực giữa: 1 Nang cạnh bể thận: 1
2.2. Kích thước (mm): Từ: 51 - 120 , Trung bình: 66,6
3. Phẫu thuật cắt chóp nang thận:
3.1. Bơm túi nước tách vùng sau phúc mạc: từ 360 - 500 ml, trung bình: 443 ml
1 trường hợp sau cùng không cần dùng túi nước.
3.2. Số trocar sử dụng: 3 trocar: 15 4 trocar: 2
3.3. Thời gian mổ (phút): từ 60 - 140 , trung bình: 99,7
3.4. Chuyển mổ hở: 3 / 17 trường hợp: đều là nang cực trên, thuộc nhóm 10 ca đầu.
3.5. Hậu phẫu:
3.5.1. Ðau sau mổ: Nhiều: 2 / 14 Trung bình: 8 / 14 Ít: 7 / 14
3.5.2. Thời gian dùng thuốc giảm đau (ngày): từ 2 - 8 , trung bình: 4,4
3.5.3. Nhu động ruột trở lại (ngày): từ 1 - 3 , trung bình: 1,54
3.5.4. Thời gian rút ống dẫn lưu (ngày): từ 2 - 4 , trung bình: 2,99
3.5.5. Thời gian nằm viện sau mổ (ngày): từ 2 - 7 ngày, trung bình: 3,9
4. Biến chứng sau mổ: rất ít: nhiễm trùng chỗ đặt trocar: 1
B. Bệnh nhân sạn niệu quản: Trong thời gian từ tháng 3/ 2003 đến hết tháng 8 / 2003 chúng tôi đã thực hiện trên 36 bệnh nhân với số sạn là 37 viên.
1. Bệnh nhân:
1.1. Tuổi:từ 20 - 70 tuổi. Trung bình: 46,6 tuổi.
1.2. Giới: Nam: 17 Nữ: 19
1.3. Ðịa dư: TPHCM: 12 Các tỉnh miền Ðông: 12
Các tỉnh miền Tây: 10 Các tỉnh miền Trung: 2
1.4. ASA: I: 17 II: 18 III: 1
2. Yếu tố sỏi:
2.1. Vị trí sỏi: Sỏi bên trái: 16 Sỏi bên phải: 20
Sỏi khúc nối: 7 Sỏi L3 (mỏm ngang): 10
Sỏi L3 - L4: 12 Sỏi L4 (mỏm ngang): 5
Sỏi L4 - L5: 2
2.2. Kích thước sỏi (mm): Từ: 8 - 30 , Trung bình: 16,6
2.3. Số lượng sỏi: 37 sạn của 36 bệnh nhân (một bệnh nhân có 2 viên sạn niệu quản lưng bên phải).
2.4. Ðộ ứ nước của thận và niệu quản (UIV):
Ðộ I: 3 Ðộ II: 27 Ðộ III: 3 Không rõ: 3
2.5. Chức năng thận (UIV): Tốt: 20 Trung bình: 11 Xấu: 5
3. Cấy nước tiểu trước mổ: Thực hiện: 15 / 36 trường hợp
Dương tính: 3 / 15 trường hợp
4. Phẫu thuật mở niệu quản lấy sạn:
4.1. Ðặt thông niệu quản trước mổ: chỉ ở 2 trường hợp đầu tiên.
4.2. Bơm túi nước tách vùng sau phúc mạc: từ 300 - 600 ml, trung bình: 387 ml
8 trường hợp sau cùng không cần dùng túi nước.
4.3. Số trocar sử dụng: 3 trocar: 28 4 trocar: 8
4.4. Chủ yếu dùng dao lạnh cắt xẻ niệu quản (30 / 32), chỉ có 2 trường hợp dùng dao điện.
4.5. Số mũi khâu niệu quản: 0 mũi:1 / 32 ; 1 mũi: 9 / 32 ; 2 mũi: 17 / 32 ; 3 mũi: 5 / 32
4.6. Thời gian mổ (phút): từ 60 - 200 , trung bình: 105,4 phút
4.7. Ðặt lưu thông niệu quản khi mổ: 3 / 32 trường hợp
4.8. Chuyển mổ hở: 4 / 36 trường hợp:
1 trường hợp bóc tách ra phía trước nhiều quá, rách tĩnh mạch sinh dục gây chảy máu.
1 trường hợp làm lủng phúc mạc, bơm hơi CO2 không tốt, tìm không ra niệu quản.
1 trường hợp rối loạn nhịp tim trong khi mổ có lẽ do tăng khí CO2 máu.trong
1 trường hợp bệnh nhân mập, thì tìm niệu quản kéo dài, sạn nằm một phần nội xoang.
4.9. Tai biến trong khi mổ:
4.9.1. ỡ bong bóng bơm nước: 2 ( 1 trường hợp vẫn tiếp tục mổ nội soi; 1 trường hợp sau đó phải chuyển mổ hở vì thủng phúc mạc lỗ lớn mà không phải do vỡ bong bóng ).V
4.9.2. Thủng phúc mạc: 2 ( 1 trường hợp thủng lớn không bơm hơi được, chuyển mổ hở ).
4.9.3. Tăng khí CO2 máu nặng (hypercarbia) khi mổ: 2 , ( 1 trường hợp có rối loạn nhịp tim phải chuyển mổ hở).
4.9.4. Chảy máu do phạm tĩnh mạch sinh dục, phải chuyển mổ hở: 1
4.9.5. Mổ kéo dài trên 3 giờ: 1 trường hợp mô quanh niệu quản viêm dày tìm niệu quản rất khó khăn ; 1 trường hợp bệnh nhân mập, mỡ quanh thận nhiều, sạn tương đối nhỏ .
5. Hậu phẫu:
5.1. Ðau sau mổ: Nhiều: 2 / 32 Trung bình: 24 / 32 Ít: 6 / 32
5.2. Thời gian dùng thuốc giảm đau (ngày): từ 2 - 8 , trung bình: 4,4
5.3. Nhu động ruột trở lại (ngày): từ 1 - 3 , trung bình: 1,78
5.4. Thời gian rút ống dẫn lưu (ngày): từ 2 - 17 , trung bình: 5,2
5.5. Thời gian nằm viện sau mổ (ngày): từ 2 - 17 ngày, trung bình: 5,5
6. Biến chứng sau mổ:
Tràn khí dưới da bụng: 1
Nhiễm trùng chỗ đặt trocar: 1
Xì dò nước tiểu lâu phải đặt thông niệu quản: 4 (1 trường hợp nghi có sỏi thận rớt xuống), ngày hậu phẫu phải đặt thông niệu quản trung bình: 6,8.
V. BÀN LUẬN:
1. Ðường tiếp cận sau phúc mạc ngã hông lưng:
Chúng tôi chọn đường tiếp cận sau phúc mạc bằng cách đặt túi nước bóc tách ngoài cân Zuckerkandle theo kiểu của Abbou [2, 3] nhưng lượng nước bơm ít hơn vì chúng tôi sợ vỡ túi nước, điều có thể làm cho cuộc mổ khó khăn do phẫu trường thấm nước. Theo cách này thì sau khi đặt trocar thứ ba và bắt đầu phẫu thuật sẽ phải cắt xẻ cân này để vào lớp mỡ quanh thận, tìm cơ thăn (psoas) và lấy cơ này làm mốc căn bản để tìm niệu quản nằm sát ngay phía trước. Gaur chủ trương đặt túi nước ở dưới cân Zuckerkandle và vào thẳng vùng quanh thận-niệu quản. Chúng tôi không chủ trương bơm không khí vì sợ biến chứng tắc mạch do khí nếu bị vỡ bong bóng.
Trong những ca sau này chúng tôi thấy không cần dùng túi nước nữa: sau khi tách vùng sau phúc mạc bằng ngón tay sẽ đặt trocar 10-mm và bơm hơi CO2 ngay, soi vùng sau phúc mạc, dùng ngay đầu ống soi để tiếp tục đẩy mỡ cạnh thận ra khỏi thành bụng, làm rộng quang (phẫu) trường và đặt tiếp các trocar còn lại. Kết quả vẫn như dùng túi nước nhưng tiết kiệm được nhiều thời gian. Trocar 10-mm đặt đầu tiên nếu dùng loại Versaport 5-12 mm sẽ giúp tiết kiệm thêm thời gian mổ vì đây sẽ thành một trocar làm việc của phẫu thuật viên.
2. Cách đặt trocar và vị trí các thành viên kíp mổ:
Chúng tôi làm như Abbou [ 2,3 ]: trocar 10-mm dành cho ống soi nằm ngay trên mào chậu ở đường nách giữa, 2 trocar để làm việc của phẫu thuật viên chính nằm trên đường nách sau (một là trocar-10mm đặt đầu tiên). Một hoặc hai trocar cho người phụ nằm trên đường nách trước. Dụng cụ viên đứng cùng bên với phẫu thuật viên chính để giữ ống soi và đứng hẳn về phía chân bệnh nhân, bằng cách này phẫu thuật viên sẽ sử dụng hai trocar của mình một cách thuận lợi thoải mái (không choàng tay dụng cụ viên). Trong một số trường hợp nếu cần có thể hoán vị ống soi lên trocar 10-mm đặt đầu tiên và phẫu thuật viên chính phẫu tích qua 2 trocar còn lại. Gaur [15,16,17,18 ] chọn vị trí trocar cho ống soi nằm ngay giữa của đường mổ thận (tưởng tượng) và hai trocar làm việc ở hai đầu của đường này.
3. Tìm và xử lý nang thận:
Loạt này chúng tôi tổng kết 17 trường hợp, thực chất là tiếp theo 10 trường hợp của Tiến [25]. Nang thận mặt trước, nang cực trên khó kiếm nếu đi ngã sau phúc mạc. Tuy nhiên, nếu bóc tách cô lập thận hoàn toàn (giống như để cắt thận) thì cuối cùng vẫn tiếp cận được nang để xử lý. Ba trường hợp chuyển mổ hở đều là nang cực trên nhưng ở trong thời gian đầu chưa có kinh nghiệm làm phẫu thuật kéo dài. Sau này chúng tôi từng tiếp cận nang thận nằm ở cực trên mặt trước, tuy có khó khăn và tuy vẫn xử lý được nhưng chúng tôi nghĩ rằng trường hợp này nên đi ngã qua phúc mạc phẫu thuật sẽ nhanh chóng và dễ dàng hơn nhiều. Nang thận lớn > 10 cm có thể làm thay đổi cấu trúc vùng sau phúc mạc gây khó khăn khi soi, kinh nghiệm cho thấy nên dùng ngón tay thám sát trực tiếp thận (nang) để định hướng khi đi vào phẫu tích.
Bảng 1: Kết quả phẫu thuật nang thận qua nội soi:
|
Tác giả
|
Số bệnh nhân
|
Kích
thước
nang
TB
|
Tư thế
bệnh nhân
|
Ðường
vào
|
Số
trocar, vị trí
đặt
|
Thời gian
mổ
TB
|
Nhu động
ruột
|
Rút
dẫn lưu
|
Nằm
viện
sau
mổ
|
Ðổi mổ
hở
|
|
Hiệp,
2002 [ 26 ]
|
10
|
70-100
mm
|
Nghiêng
|
Xuyên
phúc mạc
|
3,
phía bụng
|
< 90
phút
|
-
|
-
|
3 - 5
ngày
|
-
|
|
Bắc,
2001-2002
[24]
|
10
|
> 100
mm
|
Ngửa
|
Xuyên
phúc mạc
|
3,
phía bụng
|
60
phút
|
-
|
2
ngày
|
4
ngày
|
-
|
|
Tiến,
2002
[25]
|
10
|
60
mm
|
Nghiêng
cổ điển
|
Sau
phúc mạc
|
3,
phía lưng
|
113
|
1,8
ngày
|
2,7
ngày
|
3
ngày
|
3/10
|
|
Loạt
này
|
17
|
66,6
mm
|
Nghiêng
cổ điển
|
Sau
phúc mạc
|
3-4,
phía lưng
|
99,7
|
1,54
ngày
|
2,9
ngày
|
3,9
ngày
|
3/17
|
4. Sạn niệu quản:
Chúng tôi chủ trương xẻ niệu quản bằng dao lạnh để tránh biến chứng hẹp niệu quản khi dùng dao điện. Không có dao "endoknife" chuyên dụng, chúng tôi dùng lưỡi dao số 11 mũi nhọn tra vào kẹp mang kim đưa vào trocar 10-mm, thấy kết quả tốt.
Chúng tôi không chủ trương đặt thông niệu quản hệ thống hóa trước mổ như Dũng [13 ] vì thấy phiền phức và không cần thiết (chỉ làm trong hai ca đầu tiên). Khâu niệu quản sẽ dùng chỉ vicryl 4-0, mũi rời, cột nơ trong cơ thể thấy không tốn thời gian nhiều. Chính thì khâu niệu quản quyết định việc xì dò nước tiểu sau mổ và thời gian nằm viện sau mổ vì chúng tôi cho rút ống dẫn lưu mới cho bệnh nhân xuất viện. Nếu có xì dò nước tiểu sau mổ cũng không gây nhiều lo lắng vì ở vùng sau phúc mạc. Những ca sau này vì thành thục hơn nên không có xì dò nước tiểu nữa và bệnh nhân xuất viện sau mổ 2-3 ngày. Chúng tôi không có kinh nghiệm "clip" hai đầu chỉ của đường khâu vắt trên niệu quản như những ca sau này của Gaur [18 ].
Những ca sau của loạt này thời gian mổ thường khoảng hơn 60 phút. Các yếu tố làm cuộc mổ kéo dài: những ca đầu chưa có kinh nghiệm, bệnh nhân béo phì (mỡ quanh thận nhiều), viêm dính quanh niệu quản và vùng hông lưng nhiều (sạn kẹt niệu quản lâu ngày), sạn nằm cao gần bể thận. Các yếu tố giúp làm giảm thời gian cuộc mổ: khi có kinh nghiệm hơn và thuần thục hơn, không dùng túi nước tách vùng sau phúc mạc, niệu quản còn mềm mại,sạn nằm thấp,dùng trocar Versaport 5-12mm đặt ở vị trí dưới đầu sườn 12.
Coi chừng các yếu tố dễ dẫn đến chuyển mổ hở: làm lủng phúc mạc lỗ lớn không bơm hơi được vùng sau phúc mạc mà hơi thoát vào ổ bụng gây tác dụng ngược, phạm mạch máu sinh dục gây chảy máu, viêm dính quanh niệu quản nhiều tìm niệu quản khó khăn, vỡ bong bóng bơm nước gây thấm nước mô và chói quang trường.
Bảng 2: Kết quả phẫu thuật sạn niệu quản lưng qua nội soi hông lưng
|
Tác giả
|
Số
BN
|
Bong bóng
tách,
vị trí
|
Số trocar/
kiểu
đặt
|
Dao xẻ niệu quản
|
Thông nòng
|
Khâu niệu quản
|
Thời gian mổ
|
Rút ống dẫn lưu
|
Nằm viện sau mổ
|
Ðổi
mổ hở
|
|
Gaur,
1996 [18 ]
|
21
|
Túi nước,
750ml,
dưới
Gerota
|
3,
thẳng hàng đường mởthận
|
Dao
lạnh endo-
knife
|
Không
|
Không
/ clip
trên khâu vắt
|
60
phút
|
10 ngày
|
1 ngày
|
3 / 21
|
|
Ballanger,
1999 [ 7 ]
|
-
|
Túi nước,
600ml,
ngoài
Gerota
|
3,
tam giác
|
Dao
lạnh endo-
knife
|
Có,
đặt
trước mổ
|
Vicryl, mũi rời
|
-
|
-
|
-
|
-
|
|
Khánh,
2001 [23 ]
|
7
|
Bao cao su,khí trời, 800-
1000ml
|
3-4, thẳng hàng đường mởthận
|
Dao điện (móc câu)
|
Không
|
Vicryl
4-0, mũi rời
|
140
phút
|
2 ngày
|
4 ngày
|
-
|
|
Dũng,
2002 [13 ]
|
14
|
Bao cao su,khí trời,
800ml,
ngoài Gerota
|
3-4,
tam
giác
|
-
|
Có,
đặt
trước mổ
|
Vicryl
4-0, mũi rời
|
121
phút
|
2 ngày
|
5,26
ngày
|
-
|
|
Loạt này,
2003
|
36
|
Túi nước,
387ml,
ngoài
Gerota/
Không
|
3-4,
theo đường nách
|
Dao lạnh
(dao
mổ 11)
|
3 / 32,
đặt
trong mổ
|
Vicryl
4-0, mũi rời
|
105,4
phút
|
5,2 ngày
|
5,5
ngày
|
4 / 36
|
VI. KẾT LUẬN:
Việc bước đầu áp dụng kỹ thuật nội soi sau phúc mạc vùng hông lưng cho phẫu thuật cắt chóp nang thận và mở niệu quản đoạn trên lấy sạn của chúng tôi đã đạt kết quả khá khích lệ và giúp mở ra triển vọng đẩy mạnh kỹ thuật này cho các phẫu thuật niệu khoa khác.
Các ưu điểm tự thân của phương pháp nội soi sau phúc mạc cũng cần nhắc lại ở đây: hợp sinh lý hơn vì can thiệp niệu khoa chủ yếu ở vùng sau phúc mạc,trường mổ quen thuộc với phẫu thuật viên niệu, tránh các biến chứng tạng của nội soi qua phúc mạc, biến chứng xì dò nước tiểu không đáng quan ngại. Các yếu tố cần khắc phục: thời gian mổ kéo dài, trường mổ tương đối hẹp, sự đòi hỏi tay nghề thuần thục chính xác vì phạm vi thao tác khá khu trú. Chúng tôi nhắm đến các phẫu thuật phức tạp hơn: cắt thận, cắt tuyến thượng thận, tạo hình khúc nối bể thận-niệu quản,...
TÀI LIỆU THAM KHẢO:
1. Abbou C.C., Antiphon P., Hoznek A.: Rapport sur lactivité de laparoscopie à lA.F.U. La laparoscopie en urologie. Progrès en urologie. Rapport du Congrès 1999 de lA.F.U. Volume 9, No 5, Novembre 1999. pp 845-47.
2. Abbou C.C., Doublet J.D., Gaston R., Guilloneau B.: Les espaces de la chirurgie laparoscopique. La laparoscopie en urologie. Progrès en urologie. Rapport du Congrès 1999 de lA.F.U. Volume 9, No 5, Novembre 1999. pp 867-71.
3. Abbou C.C.: Installation du patient, instruments, voies dabord. Laparoscopie. Chirurgie urologique. Masson - Didactik édition multimedia, Novembre 2001. Production Principes Actifs.
4. Abbou C.C.: Kystes rénaux. Laparoscopie. Chirurgie urologique. Masson - Didactik édition multimedia, Novembre 2001. Production Principes Actifs.
5. Ashok K. Hemal: Laparoscopic management of renal cystic disease. Advanced urologic laparoscopy. Urologic clinics of North America.Vol.28, No 1, Feb 2001, pp 115-26.
6. Ballanger Ph., Chemasle C., Renger B.: Néphrectomie gauche par lomboscopie. Département de Communication audiovisuelle. Université de Bordeaux II, 1995.
7. Ballanger Ph.: Urétérotomie pour lithiase sous lomboscopie. Département de Communication audiovisuelle. Université V. Segalen Bordeaux II, 1999.
8. Barreto H., Doublet J.D., Peraldi M.N., Gategno B., Thibauld Ph. Chirurgie rénale par lomboscopie: expérience initiale. Prog. Urol, 1995, 5, 384-389.
9. Capelouto, C.C. Moore, Silverman S.G., Kavoussi L.R.: Retro-peritoneoscopy: anatomical rationale for direct retroperitoneal access. J. Urol. 1994;152:2008.
10. Chin A. K. and Moll F. H.: Balloon-assisted extra-peritoneal sursergy. Retroperitoneoscopy. Isis Medical Media, pp 104-118.
11. Craig A. Peter, Louis R. Kavoussi: Laparoscopy in children and adult. Campbells Urology, 7th Ed. 1998, Vol.3, pp 2875-2991.
12. Denis E., Nicolas F., Ben Rais N., Cloix P. et coll. Traitement coeliochirurgical des kystes simples du rein. Progrès en urologie. 1998,8,195-200.
13. Ðoàn Trí Dũng: Một số nhận xét về phẫu thuật mở niệu quản lấy sỏi qua ngã nội soi sau phúc mạc. Y học TP Hồ Chí Minh, tập 7, phụ bản của số 1, 2003, trường Ðại học Y dược TP Hồ Chí Minh, tr12-15.
14. Gaur D.D.: Laparoscopic operative retroperitoneoscopy: use of a new device. J. Urol., 148: 1137,1992.
15. Gaur D.D.: Retroperitoneal endoscopic ureterolithotomy: Our experience in 12 patients. J. Endourol 1993; 7:501.
16. Gaur D.D., Agarwal D.K., Purohit K. C.: Retroperitoneal laparoscopic ureterolithotomy and renal biopsy. J Urol 1992; 2:149.
17. Gaur D.D.: Retroperitoneoscopy. Urologic laparoscopic surgery. McGraw-Hill Companies, Inc,1996, pp 175-86.
18. Gaur D.D.: Retroperitoneoscopy and ureteric surgery. Retroperitoneoscopy. Isis Medical Media, pp 52-65.
19. Gaur D.D.: Retroperitoneoscopy and nephrectomy. Retroperitoneoscopy. Isis Medical Media, pp 37-51.
20. Gill I.S., Grune M.T., Munch L.C.: Access technique for retroperitoneoscopy. J. Urol., 156: 1120,1996.
21. Guazzoni G., Montorsi F., Bergamaschi F. et al.: Laparoscopic unroofing of simple renal cyst. Urology, 1994,43,154-159.
22. Himpens J. M.: Video endoscopy of the retroperitoneum. Retroperitoneoscopy. Isis Medical Media, pp 16-23.23.
23. Lê Ðình Khánh, Phạm Như Hiệp, Dương Ðăng Hỷ: Phẫu thuật nội soi ổ bụng qua đường sau phúc mạc điều trị sỏi niệu quản tại bệnh viện trung ương Huế. Y học TP Hồ Chí Minh, phụ bản của tập 6 , số 2, 2002, trường Ðại học Y dược TP Hồ Chí Minh, trang 329-332.
24. Nguyễn Hoàng Bắc, Ðỗ Trọng Hải, Vũ Hồng Thịnh: phẫu thuật cắt vỏ nang thận đơn độc qua nội soi ổ bụng tại bệnh nhân Ðại học Y dược TP Hồ Chí Minh. Y học TP Hồ Chí Minh, tập 7, phụ bản của số 1, 2003, trường Ðại học Y dược TP Hồ Chí Minh, trang 32-34.
25. Nguyễn Ngọc Tiến, Vũ Lê Chuyên, Nguyễn Văn Ân, Nguyễn Phúc Cẩm Hoàng, Nguyễn Văn Hiệp: Bước đầu áp dụng kỹ thuật cắt nang thận qua nội soi hông lưng ( Kystectomie rénale par lomboscopie ). Y học TP Hồ Chí Minh, tập 7, phụ bản của số 1, 2003, trường Ðại học Y dược TP Hồ Chí Minh, tr 27-31.
26. Nguyễn Văn Hiệp và cộng sự: phẫu thuật cắt nang thận qua nội soi ổ bụng. Y học TP Hồ Chí Minh, tập 6, phụ bản của số 2, 2002, trường Ðại học Y dược TP Hồ Chí Minh, tr 381-384.
27. Puttick M., Nduka C.C., and Darzi A.W.: Retroperitoneoscopy: history and background. Retroperitoneoscopy. Isis Medical Media. PP 1-8.
28. Rassweiler J.J., Seemann O., Frede T., Henkel T.O., Alken P.: Retroperitoneoscopy: experience with 200 cases. J. Urol. 1998; 160:1265.
29. Redman J.F.: Anatomy of the retroperitoneal connective tissue. J. Urol.,130:43,1983.
30. Rubenstein S.C., Hulbert J.C., Pharand D., Schuessler W.W., Vancaillie T.C., Kavoussi L.R.: Laparoscopic ablation of symptomatic renal cyst. J.Uro.,1993,150,1103-1106.
31. Vũ Lê Chuyên và cộng sự: Một số phẫu thuật niệu khoa qua nội soi ổ bụng tại bệnh viện Bình Dân trong hai năm 2001-2002. Y học TP Hồ Chí Minh, tập 7, phụ bản của số 1, 2003, trường Ðại học Y dược TP Hồ Chí Minh, tr 21-26.
32. Wurtz A.: Lendoscopie de lespace rétropéritonéal: Techniques, résultats et indications actuelles. Ann Chir 43:475,1985.